Axones, fascículos, endoneuro, perineuro y epineuro
Axones
Todos los nervios periféricos son similares en su estructura1. Consisten en haces paralelos de fibras nerviosas o axones que pueden ser somáticos o viscerales (SNA), aferentes (sensitivos) y eferentes (motores). Están constituidos por axoplasma, limitados por una membrana o axolema y envueltos por la célula de Schwann, y pueden ser mielinizados o no mielinizados (Fig. 1).
Alrededor de esta estructura se encuentra una membrana llamada neurolema. Al tejido conectivo dispuesto entre los axones dentro de los fascículos, que proporciona el sostén a los mismos, se lo llama endoneuro (Fig. 2).
En su recorrido, desde su origen en la médula espinal, hasta el receptor periférico, las fibras nerviosas o axones no siguen cursos aislados o independientes. Un gran número de axones se organizan y agrupan en haces o fascículos en forma similar a un cable eléctrico. Estos fascículos, a su vez, se asocian para formar inicialmente los troncos nerviosos y luego los nervios periféricos. Los fascículos están unidos entre sí por tejido conjuntivo y conectivo. Además, este tejido contiene vasos sanguíneos, espacios hísticos, linfáticos y nervi nervorum.
Fascículos
Cada fascículo puede contener fibras motoras, sensitivas y simpáticas en distinto número y combinaciones, aunque en algunos fascículos pueden faltar uno o dos de los tipos. En todo su trayecto, un nervio está formado por varios fascículos de fibras nerviosas. Estos fascículos se unen y dividen en reiteradas ocasiones dando lugar a verdaderos plexos intraneurales (Fig. 3).
Debe tenerse en cuenta que algunos nervios en un punto de su trayecto pueden estar constituidos por un solo fascículo, como sucede con el nervio cubital en el canal epitrocleoolecraneano, el nervio radial en la cara posterior del húmero, el ciático poplíteo externo a la altura del cuello del peroné y el nervio circunflejo al rodear el cuello del húmero. Estos puntos, en los que el nervio es mono-fascicular, son muy importantes y deben ser considerados por el anestesiólogo, ya que el nervio no solo es más fácil de comprimir contra una estructura ósea, sino que una lesión fascicular, con disrupción del perineuro (como teóricamente podría suceder con la punta de una aguja), hace prácticamente imposible su recuperación posterior.
Los fascículos (figura 4) varían de tamaño, de 0.4 mm a 2 mm, aunque ocasionalmente pueden llegar a medir 4 mm de diámetro. Ocupan un 25 a 75% del área de sección transversal de un tronco, dependiendo de la altura donde se haga la sección. Se encuentra más tejido epineural cuando el nervio atraviesa una articulación que en el trayecto hacia la misma.
Si bien ha sido imposible determinarlo, se admite que las fibras cortas destinadas a los colaterales y a los terminales proximales se encuentran en la superficie de los troncos nerviosos, y que las fibras largas destinadas a las ramas terminales y receptores distales ocupan el centro del nervio. Como en la mayoría de los nervios, las ramas colaterales van a los músculos (motoras) y las largas a la piel (sensitivas), resultaría que las fibras sensitivas son centrales y las motoras periféricas. Esta disposición no es un atributo de las fibras sensitivas sino de las fibras cortas o largas.
Perineuro
Dentro de este tejido inerte y de soporte laxo que protege a los fascículos de las fuerzas deformantes, los axones individuales están organizados en fascículos, rodeados y contenidos por una fina y fuerte vaina de tejido conjuntivo circundante: el perineuro (Fig. 2). Éste, a su vez, consta de tres capas microscópicas de epitelio metabólicamente activo que controla el endoneuro de la misma forma como la aracnoides lo hace con el sistema nervioso central.
Su función es proteger las fibras nerviosas que rodea y actuar como una barrera de la difusión, ya que el endotelio de los vasos endoneurales y el perineuro actúan como una “barrera hemato-nerviosa” para los fascículos. Además, influye en las propiedades de conducción del impulso nervioso.
Las raíces nerviosas carecen de vaina perineural y están más expuestas a las lesiones que los nervios periféricos.
Epineuro
El epineuro (Fig. 2) es la capa más externa de un nervio periférico y está formado por tejido conectivo laxo areolar. Separa los fascículos y los mantiene estrechamente agrupados. Se halla más condensado en la periferia nerviosa, formando una vaina envolvente que delimita el nervio con las estructuras vecinas. A lo largo del nervio el volumen del epineuro varía entre los nervios, y también en un mismo nervio a ambos lados del cuerpo. Contiene los vasos nutricios del nervio de mayor tamaño, los linfáticos y los nervi nervorum.
 |
| Fig. 1: Axón mielinizado |
 |
| Fig. 2: Estructura del endoneuro |
 |
| Fig.3: Formaciones plexuales del nervio musculocutáneo del brazo en un segmento de 3 mm. Modificado de2 |
 |
| Fig. 4: Corte transversal. Esquema (izquierda). 1 axones dentro del fascículo; 2 epineuro; 3 endoneuro y microfotografía (derecha). |
Plexo braquial3-9
Los ramos anteriores de los nervios espinales forman plexos complejos en la raíz de los miembros superior e inferior. Los plexos cervical y braquial en la raíz del miembro superior, y los plexos lumbar y sacro en el miembro inferior. Esto permite que las fibras nerviosas derivadas de distintos segmentos de la médula espinal estén organizadas y distribuidas eficientemente en diferentes troncos nerviosos para las diversas partes de los miembros superiores e inferiores.
La porción más proximal del plexo braquial se localiza dentro del triángulo posterior del cuello. Los límites anatómicos de este triángulo incluyen la clavícula por abajo, el músculo trapecio por detrás y el músculo esternoclei-domastoideo hacia adelante (Fig. 5). El músculo cutáneo del cuello, la fascia profunda y la piel completan la anatomía subcutánea y de superficie del triángulo.
 |
| Fig. 5: Límites del espacio supraclavicular; paciente en decúbito dorsal, sin almohada, cabeza ligeramente rotada hacia la derecha, borde posterior del esternocleidomastoideo, clavícula y borde anterior del músculo trapecio |
El plexo braquial se encarga de brindar y recibir toda la inervación motora y sensitiva del miembro superior, excepto en una zona adyacente al hombro –cuya sensibilidad corresponde al plexo cervical y es suplida por dos nervios puramente sensitivos, el supraclavicular y el supraacromial– y también en otra zona en la parte interna del brazo, que corresponde al nervio intercostobraquial, que es rama del segundo nervio intercostal.
Formación y conformación
El plexo braquial se forma por la unión de las ramas primarias anteriores de las raíces nerviosas cervicales quinta a octava (C5-8) y la mayor parte del primer nervio toráxico (T1) (Fig. 6); a veces recibe contribuciones del cuarto nervio cervical (C4), lo que se conoce como plexo prefijado, o la contribución del segundo nervio toráxico (T2), llamado plexo postfijado. Cuando el plexo es prefijado, tiene una disposición en el cuello más vertical, y cuando es postfijado, más horizontal.
Apenas las raíces emergen por los agujeros de conjunción, pasan por detrás de la arteria vertebral y se dirigen horizontal y lateralmente por los canales que se encuentran en la superficie superior de las apófisis transversas de las vértebras cervicales.
Las raíces anteriores del plexo braquial son casi iguales en tamaño pero varían en el modo de unirse. Las raíces anteriores de C5 y C6 se unen cerca del borde lateral del músculo escaleno medio para formar el primer tronco primario o tronco primario superior (TPS) (Fig. 2). La séptima raíz cervical (C7) continúa sin unirse y forma el segundo tronco primario o tronco primario medio (TPM), mientras que las raíces de C8 y contribuciones de T1 se unen y forman el tercer tronco primario o tronco primario inferior (TPI). A los fines prácticos anestesiológicos nos referiremos a ellos solamente como troncos primarios superior, medio e inferior.
Esta forma de nombrarlos y ubicarlos espacial y mentalmente tiene importancia, ya que durante años se pensó que la disposición era anterior, medio y posterior.
Esto creaba el concepto errado de que, para lograr el bloqueo de los troncos a nivel supraclavicular, la primera costilla debía ser recorrida con la aguja de adelante hacia atrás.
Al emerger de los agujeros de conjunción, la quinta raíz anterior (C5) presenta dos fascículos y la sexta raíz anterior cuatro, siendo los superiores y externos los que corresponden a los fascículos que llevan la inervación correspondiente al nervio musculocutáneo y circunflejo, como se aprecia en la Fig. 6.
Este concepto tiene importancia clínica en neuroes-timulación, pues el campo eléctrico en la punta de una aguja aislada producirá respuestas motoras de los fascículos a los que enfrenta, siendo teóricamente difícil que se pueda estimular un fascículo que contenga axones ubicados en la parte más posterior de la raíz. En la Fig. 7, una aguja a nivel de C6 enfrenta más probablemente los axones que van a formar los nervios musculocutáneo y circunflejo, y difícilmente los del mediano. En cambio, una aguja que estimula a nivel supraclavicular directo tendrá más posibilidades de estimular los fascículos del mediano.
Los tres troncos se reúnen y dirigen hacia la axila en forma descendente y lateral, pasando por encima de la primera costilla, por detrás de la arteria subclavia y entre ambos músculos escalenos. Este espacio es conocido como el surco interescalénico, y su reconocimiento en la anatomía de superficie es de suma importancia no solo para el bloqueo interescalénico, sino para todos los bloqueos supraclaviculares.
Al cruzar por sobre la primera costilla, los troncos se hallan apilados unos sobre otros (superior medio e inferior) y más cercanos en el sentido anteroposterior al escaleno medio que al escaleno anterior. Esto también tiene importancia clínica anestesiológica, ya que, una vez identificado el surco interescalénico, la aguja debe entrar más cercana al borde anterior del escaleno medio que del borde posterior del escaleno anterior.
No es raro que la arteria subclavia labre un surco en la cara superior de la primera costilla, donde casi siempre se apoya el tronco inferior, quedando parcialmente oculto por ella; de esta manera, la arteria se convierte en una verdadera barrera que impide el contacto con el tronco inferior, aún con grandes volúmenes de anestésico local. Esto explica por qué clínicamente no es fácil bloquear la zona de distribución del nervio cubital cuando se realiza un bloqueo interescalénico, ya que sus fascículos se encuentran en posición bastante central dentro del tronco inferior, y éste por detrás o por debajo de las arteria subclavia.
 |
| Fig. 6: Conformación del plexo braquial; distribución fascicular y topográfica dentro del nervio de los axones correspondientes a cada nervio terminal; modificado de10 |
 |
| Fig. 7: Una aguja representada por la flecha, a la altura de C5 y C6, teóricamente sólo puede acceder a las fibras que corresponden al nervio circunflejo, al supraescapular o al musculocutáneo, dependiendo del punto de entrada. |
En el borde lateral de la primera costilla, y apenas encima o por atrás del tercio medio de la clavícula, los tres troncos experimentan una división primaria: las divisiones anteriores y posteriores. Esta división es significativa, puesto que las estructuras neurales que suministrarán la porción ventral (flexora) de la extremidad superior se separan de las que suministrarán el aspecto dorsal (extensora).
Al pasar por debajo de la clavícula, las fibras se recom-binan nuevamente para formar tres cordones, fascículos o troncos secundarios.
Las divisiones posteriores de cada uno de los tres troncos se juntan y forman el cordón posterior o tronco secundario posterior (radiocircunflejo).
Las divisiones anteriores del tronco primario superior y medio forman el cordón externo, lateral o tronco secundario superior antero externo (mediomusculocutáneo) que da la raíz externa del n. mediano y termina como múscu-locutaneo.
La división anterior del tronco inferior forma el cordón interno, central o tronco secundario antero inferior que da la raíz interna del mediano y termina como cubital (mediocubitocutáneo). Nuevamente, a los fines prácticos de esta revisión, los llamaremos cordones externo, posterior e interno, para facilitar la descripción posterior.
Por su parte, la arteria subclavia se transforma en axilar y cambia su relación con el plexo; la arteria subclavia se halla por delante y en estrecho contacto con los troncos, mientras que la arteria axilar se ubica en el medio de los tres cordones. De esta relación deriva el nombre de cada cordón; la vena subclavia, al pasar por encima de la primera costilla, también se introduce dentro de la fascia.
Ramas colaterales supraclaviculares (Fig. 8)
Las ramas colaterales supraclaviculares de las raíces y los troncos son todas motoras, con la única excepción del nervio supraescapular, que también tiene fibras sensitivas.
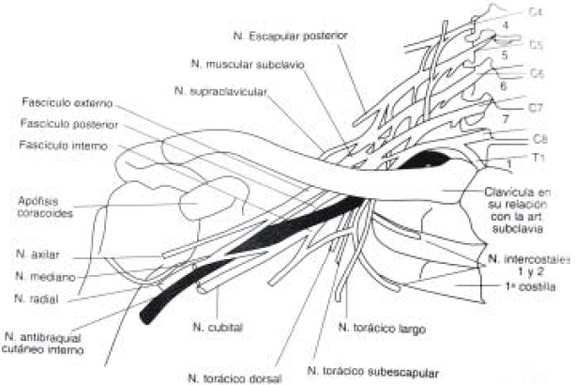 |
| Fig. 8: Esquema del plexo braquial. |
Ramas de las raíces
- Nervios para los músculos largos del cuello y escalenos
- Nervio toráxico largo
- Nervio dorsal de la escápula
- Colateral para el nervio frénico
Ramas de los troncos
- Nervio del músculo subclavio
- Nervio supraescapular, el único nervio supraclavicular que tiene ramas sensitivas. La estimulación puede dar pares-tesias dirigidas hacia el hombro. Winnie4 no recomienda que se tome en cuenta estas parestesias, ya que se puede estar estimulando el nervio por fuera de la vaina aponeu-rótica, a la cual abandona muy rápidamente.
Ramas terminales y colaterales infraclaviculares
A la altura del borde lateral del músculo pectoral menor, cada uno de los tres cordones se divide y da lugar a una rama, que contribuye a formar, o forma por sí sola, uno de los nervios terminales que concluye como otro nervio terminal.
El cordón externo tiene tres ramas:
- El nervio musculocutáneo (C4, C5, C6, y C7): rama terminal mayor.
- La raíz lateral externa del nervio mediano (C5, C6, y C7): rama terminal mayor que se va a unir con la rama central del nervio mediano para formar el nervio mediano.
- El nervio pectoral externo o mayor (C5, C6, y C7): rama colateral menor que perfora la fascia claviculopectoral e inerva el músculo pectoral mayor.
El cordón posterior tiene cinco ramas que generalmente suministran la inervación del aspecto dorsal de la extremidad superior:
- El nervio circunflejo (C5 y C6): rama terminal mayor que inerva el deltoides y redondo menor, y termina suministrando a la piel sobre las regiones deltoidea del hombro y superior del brazo.
- El nervio radial (C5, C6, C7, C8, y T1): rama terminal mayor.
- El nervio superior del subescapular (C5 y C6): rama colateral menor que suministra al músculo subescapular.
- El nervio del dorsal ancho o toracodorsal (C6, C7 y C8), rama colateral menor para el músculo dorsal ancho.
- El nervio inferior del subescapular (C5 y C6): rama colateral menor, que suministra al músculo redondo mayor.
El cordón interno, o tronco secundario antero interno, tiene cinco ramas:
- El nervio cubital (C7, C8 y T1): rama terminal mayor.
- La raíz central interna del nervio mediano (C8 y T1): rama terminal mayor que se une con la lateral proveniente del cordón lateral para formar la “V” invertida.
- El nervio braquial cutáneo interno (C8 y T1): rama colateral mayor que inerva el aspecto medial del antebrazo.
- El nervio accesorio del braquial cutáneo interno (C8 y T1): rama colateral que suministra al aspecto medial del brazo superior y a una porción del antebrazo. Dentro de la axila se une con el nervio T2 intercostobraquial, que brinda la inervación sensitiva de piel sobre el aspecto medial del brazo, así como al piso de la axila.
- El nervio pectoral interno o menor (C8 y T1): rama colateral menor que pasa por el pectoral menor y el pectoral mayor, suministrando a ambos grupos musculares.
El nervio intercosto braquial siempre está localizado paralelo a la vaina axilar pero externo a ella; el nervio accesorio del braquial cutáneo interno suele acompañarlo y a veces permanece dentro de la vaina.
Ramas terminales del cordón externo
Nervio musculocutáneo (C5-C6 )
El nervio musculocutáneo es la rama terminal principal del cordón externo. Las fibras que lo forman proceden casi en su totalidad del quinto y sexto par cervical, aunque algunas pueden proceder del séptimo.
Se desprende de la axila (Fig. 9), en general detrás del músculo pectoral menor, poco después de dar origen a la raíz lateral del nervio mediano.
En su origen se sitúa por encima y por fuera del mediano y de la arteria axilar. Cuando abandona el plexo braquial, se dirige oblicuamente hacia abajo y afuera; primero cruza el tendón del subescapular, luego la parte interna del coracobraquial –al que perfora (nervio perforante del coracobraquial de Casserio)–, atraviesa la axila de esta forma, manteniéndose fuera y lejos de la fascia vasculonerviosa.
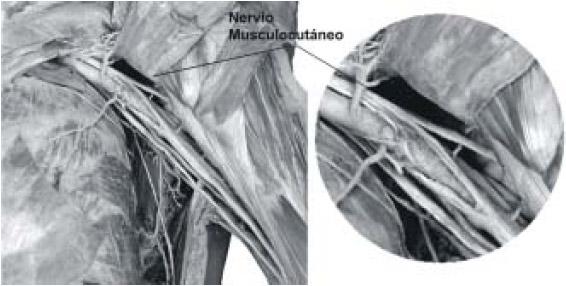 |
| Fig. 9: Nervio musculocutáneo |
En el tercio proximal del brazo se ubica entre el bíceps y el coracobraquial, atraviesa diagonalmente el brazo y luego aparece en el canal bicipal externo. A la altura del pliegue del codo perfora la aponeurosis y se hace subcutáneo, pasando por delante y detrás de la vena cefálica, donde luego se ramifica.
Brinda inervación motora a los músculos flexores del antebrazo (coracobraquial, bíceps y braquial) finalizando como nervio cutáneo externo del antebrazo, sensitivo puro, para el lado radial (externo) del antebrazo. Tiene anastomosis con el nervio mediano en la parte media del brazo y también con el braquial cutáneo interno.
Nervio mediano C6-T1
Las fibras motoras proceden de C6-T1, y sus fibras sensitivas de C6-C8. Nace en el trayecto axilar del plexo braquial por la unión de dos ramas: una externa y otra interna (Fig. 10). La raíz externa proviene del cordón externo o tronco mediomusculocutáneo; la raíz interna, del cordón interno o tronco mediocubitocutáneo. La raíz externa sigue el lado externo de la arteria axilar; la interna aparece entre la arteria y la vena axilares. Las dos raíces convergen una hacia la otra, se reúnen a la manera de los brazos de una “V” y continúan por un tronco único, el nervio mediano.
 |
| Fig. 10: Nervio mediano. |
La raíz externa generalmente es menos voluminosa que la interna y su grosor es variable. Se ha comprobado que es más débil cuanto mayor es la anastomosis que el musculocutáneo envía al mediano. Si la raíz externa falta, el mediano se constituye sólo después de haber recibido la anastomosis del musculocutáneo.
Desciende verticalmente por el lado interno del brazo dentro del conducto o canal braquial. La Fig.11 es un corte sagital entre el bíceps y el tabique intermuscular interno por arriba, el tríceps por abajo y el braquial anterior y cora-cobraquial a lateral, y llega a la cara anterior de la epitróclea. En el conducto braquial (Fig. 11) está en relación con el braquial cutáneo interno, situado primero por dentro del mediano, aunque enseguida se hace satélite de la vena basílica, con la que perfora la aponeurosis para hacerse subcutáneo; con el nervio cubital, está situado también en la parte superior del brazo, por dentro de la arteria y, aplicado al tabique intermuscular interno, perfora este tabique hacia el tercio medio del brazo acompañando la arteria colateral interna superior, descendiendo luego entre el tabique intermuscular y el tríceps hasta la epitróclea. Aquí, inclinándose oblicuamente hacia fuera, se aproxima al eje del miembro, llega a él y se hace mediano, situación que le ha valido su nombre.
En el codo, el nervio mediano, situado por dentro de los vasos, está separado de ellos por un espacio triangular de vértice superior. A su vez, los vasos humerales descienden oblicuamente de dentro hacia afuera por un canal interno, para llegar al centro del pliegue del codo, y el nervio mediano desciende verticalmente hacia la cara anterior de la tróclea. En la muñeca está solamente cubierto por la aponeurosis anterobraquial y es accesible a través del intersticio comprendido entre el palmar mayor y el palmar menor.
 |
| Fig. 11: Corte a nivel del canal humeral modificado de Rouvière11 |
Durante su largo trayecto, el nervio mediano suministra ramas motoras a la mayoría de los músculos flexores y pronadores del antebrazo, inerva todos los músculos ventrales superficiales, menos el cubital anterior, y todos los ventrales profundos, menos la mitad cubital del flexor común profundo de los dedos.
Las ramas sensitivas inervan la piel de la cara palmar del pulgar, la mitad externa de los dedos índice, medio y anular, y el extremo distal de éstos.
Tiene anastomosis con el musculocutáneo, con el cubital y con el braquial cutáneo interno.
Ramas terminales del cordón interno
Nervio accesorio del braquial cutáneo interno
Sus fibras proceden del octavo nervio cervical C8 y de la primera raíz dorsal T1. Es la segunda rama colateral del fascículo interno; se separa del cordón interno algo por encima del braquial cutáneo interno.
En su origen, corre también por dentro de la arteria axilar. Se dirige después hacia abajo y adentro, cruza la cara anterior de la vena axilar y desciende por dentro de este vaso. En la parte inferior de la axila se anastomosa con el ramo perforante lateral del segundo nervio intercostal o inter-costobraquial. Es muy frecuente que estos dos nervios brinden en conjunto la inervación de toda la cara interna del brazo hasta la epitroclea.
Atraviesa la aponeurosis braquial en la parte superior del brazo, cerca del vértice de la axial, abandonando el paquete vasculonervioso. Una vez superficial, desciende por la cara interna del brazo hasta la epitroclea. En su trayecto brinda numerosos ramos sensitivos que se distribuyen en los tejidos de la base de la axila y en la región interna del brazo hasta la epitroclea. Tiene anastomosis con el ramo per-forante del segundo nervio intercostal, con el braquial cutáneo interno y con algunos filetes del circunflejo, con el que forma la rama cutánea del hombro.
Nervio braquial cutáneo interno C8-T1
Sus fibras proceden del octavo nervio cervical C8 y del primero dorsal T1. Es la tercera rama del cordón interno y se origina en la raíz interna del mediano, tronco secundario anterointerno, por dentro y por encima del cubital.
Se encuentra en la axila, detrás del pectoral menor, en la parte interna de la arteria axilar y por dentro del cubital. Atraviesa la parte inferior del hueco de la axila con el paquete vasculonervioso (Fig. 12) y penetra con los vasos humerales y el nervio mediano en el compartimiento anterior del brazo, mientras que el cubital pasa al compartimiento posterior. En el brazo, desciende por dentro de la arteria humeral dirigiéndose hacia delante. Cuando llega al punto en que la vena basílica desemboca en las venas humerales, atraviesa la aponeurosis superficial por el orificio que ha dado paso a la vena y se vuelve subcutáneo, dividiéndose a la altura del codo en dos ramas: una posterior y otra anterior.
La primera llega a la superficie posterior del antebrazo y se distribuye por numerosos ramos en la piel de la región posterointerna del antebrazo, desde el codo hasta la muñeca, para unirse finalmente al ramo cutáneo interno del radial. La rama anterior continúa la dirección del tronco primitivo y llega al pliegue del codo, donde se divide en varios ramos que pasan por delante y por detrás de la vena mediana basílica. Se anastomosa en la cara anterior del brazo con los filetes terminales del nervio músculo cutáneo y algo por encima de la muñeca, con un ramo que proviene del nervio cubital.
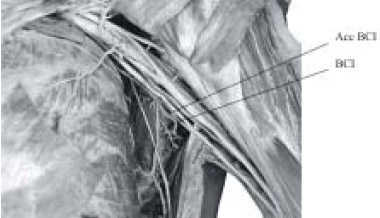 |
| Fig. 12: Accesorio del braquial cutáneo interno y braquial cutáneo interno |
Inerva la piel de toda la cara interna del antebrazo hasta la muñeca. Cerca de la axila emite un filamento nervioso que da la inervación a toda la piel que cubre el bíceps hasta el codo.
Nervio cubital C8-T1
Es la rama terminal del tronco secundario anterointerno, luego que se desprende de éste, la raíz interna del n. mediano (Fig. 13). Es un nervio voluminoso que se extiende desde la región axilar hasta la punta de los dedos.
Nace en la axila por delante del m. subescapular, corre por debajo o interno de la arteria axilar. Con el brazo en abducción y ligera rotación externa el nervio cubital es inferior a la arteria.
Está cubierto por los planos musculoaponeuróticos que constituyen la pared anterior de la axila. En la parte superior del brazo, el nervio presenta las misma relaciones con la arteria humeral que con la axilar. En la unión del tercio superior con los dos tercios inferiores del brazo aparece el tabique intermuscular interno. El nervio cubital, acompañado de la arteria colateral interna superior, pasa por detrás de este tabique al compartimiento posterior. Sigue el lado posterointerno de este vaso; tiene un trayecto vertical descendente hasta la parte posterior del codo, se aloja en el canal epitrocleoolecraneano, corre hasta el extremo superior de la diáfisis del cúbito y la rodea de atrás hacia adelante, desciende hasta la muñeca (donde es superficial), pasa por debajo del tendón del flexor del carpo y es medial con respecto a la arteria cubital, y luego se divide en sus ramas terminales a la altura del pisiforme.
 |
| Fig. 13: Nervio cubital |
En la muñeca el nervio cubital da inervación motora al músculo cubital anterior y al flexor común profundo de los dedos. En la mano inerva todos los músculos que están situados por debajo y por dentro del tendón flexor largo del pulgar, y no emite ramas sensitivas en el antebrazo. Suele inervar la piel del dedo meñique y la mitad interna de la mano y del dedo anular.
No suministra ninguna rama colateral en el trayecto braquial. Suministra numerosos ramos en el antebrazo: para la articulación del codo, para el nervio del flexor común profundo y para el nervio cutáneo dorsal de la mano. El nervio cubital se divide en la muñeca en dos ramas terminales que se distinguen en su situación en rama superficial y rama profunda.
Da la sensibilidad para la piel del meñique y la mitad interna de la mano y del dedo anular. Hay casos en que puede abarcar no solo el territorio cutáneo del mediano, sino también el del nervio radial.
Se anastomosa con el nervio, con el braquial cutáneo interno y con el radial por los ramos del nervio cutáneo dorsal.
Ramas terminales del cordón posterior
Nervio circunflejo C5-C6
Antes de que el tronco secundario posterior radio circunflejo se convierta en radial, da como rama el nervio circunflejo o axilar (Fig. 12). Corre en la rama anterior del músculo infraescapular, penetra en el agujero cuadrado de Velpeau, limitado por el cuello quirúrgico del húmero, la porción larga del tríceps, el m. redondo mayor y el m. redondo menor, abandona la axila y rodea horizontalmente el cuello quirúrgico del húmero. Emite ramas motoras a los músculos redondo menor y deltoides, y fibras sensitivas para la piel que cubren los dos tercios inferiores de la parte posterior del músculo deltoides, brindando también una rama articular para la articulación del hombro.
Nervio radial C5-T1
Nace en la axila luego de la salida del nervio circunflejo del cordón posterior del plexo braquial; es la rama terminal del fascículo posterior y la de mayor tamaño.
El nervio radial corre por la parte posterior del paquete vasculonervioso (Fig. 14). Los elementos de este paquete que lo cubren y constituyen el plano anterior se disponen de la siguiente manera, de fuera hacia adentro: musculocutaneo, mediano, arteria axilar, cubital, braquial cutáneo interno y su accesorio, y vena axilar.
En el brazo, está situado detrás de la arteria y abandona el borde inferior del dorsal ancho. El nervio radial se dirige hacia abajo, afuera y atrás, atraviesa la hendidura humerotricipital y llega a la cara posterior del brazo. La arteria humeral profunda lo acompaña y se sitúa delante y fuera de él.
 |
| Fig. 14: Nervio circunflejo y nervio radial. |
Cuando llega a la cara posterior del brazo, el nervio radial cruza oblicuamente de adentro hacia fuera la cara posterior del húmero y corre en contacto con el hueso en un surco situado por debajo del canal infradeltoideo denominado canal de torsión del húmero. La arteria humeral profunda está situada también encima y por fuera de él.
Va desde entonces por el canal bicipital externo hasta la proximidad de la interlínea articular del codo, en la que se divide en dos ramas terminales en un punto algo variable según los sujetos, unas veces encima, otras debajo del epicóndilo.
Da inervación motora a los músculos extensores-supinadores del antebrazo y mano, e inervación sensitiva a toda la cara externa del brazo y a toda la cara posterior del antebrazo hasta la muñeca. También da ramas sensitivas a la mano que inervan la cara dorsal de la mitad radial de la mano (todo el pulgar, índice y la mitad externa del anular) hasta la articulación interfalángica distal.
Relaciones anatómicas del plexo braquial4,5
Desde su formación, el plexo braquial está en íntima relación con importantes estructuras como la arteria vertebral, las apófisis transversas, los músculos escalenos anterior y medio, la arteria subclavia y la fascia perineurovascular.
- El músculo escaleno medio se origina en los tubérculos posteriores de las apófisis transversas de las seis últimas vértebras cervicales y se inserta en la primera costilla, justo por detrás del surco subclavio.
- El músculo escaleno anterior se origina en los tubérculos anteriores de las apófisis transversas de las vértebras cervicales tercera, cuarta, quinta y sexta y se inserta en el tubérculo de Linsfranc de la primera costilla.
- El surco interescalénico se define como la región comprendida entre los músculos escaleno anterior y medio. El reconocimiento de este surco es de suma importancia no solo para el bloqueo interescalénico, sino para todos los bloqueos supraclaviculares que en definitiva son interes-calénicos.
- La arteria vertebral se origina de las arterias braquiocefálica y subclavia en el lado derecho e izquierdo respectivamente. Viaja hacia cefálico para entrar en un canal óseo formado por los procesos tranversos a nivel de C6.
- Las raíces cervicales del plexo braquial salen por los procesos tranversos y cursan inmediatamente posterior a la arteria vertebral. Por lo tanto, la ubicación y dirección de la punta de aguja es muy importante cuando se realiza el bloqueo interscalénico, para evitar la potencial inyección intravascular.
- El nervio frénico, que se forma de la tercera, cuarta y quinta raíces (C3-5), corre paralelo a la arteria vertebral y pasa por el cuello en la superficie ventral del músculo escaleno anterior.
- La vena yugular externa cruza el surco interescalénico al nivel de C6 en casi el 80% de los casos. Sin embargo, esto no se debe utilizar como un reparo anatómico seguro ni constante, debido a la variabilidad entre individuos.
- La arteria subclavia entra al triángulo cervical posterior del cuello y se relaciona con el plexo braquial en el borde lateral del músculo escaleno anterior. Cursa atrás de la clavícula y está en contacto directo con la primera costilla, donde labra un surco por debajo; también posterior e inferior se encuentra el tronco inferior del plexo. En este punto se producen las divisiones anteriores y posteriores del plexo braquial. La arteria subclavia se transforma en la arteria axilar en el borde lateral del músculo pectoral menor. En el borde lateral del músculo pectoral menor, la arteria axilar se rodea en sus tres lados (lateral, posterior y la medial) por los fascículos o cuerdas que reciben su nombre según su relación con la arteria. Cuando entra en la axila asume su ubicación típica con relación a las ramas terminales del plexo: anterior al nervio radial, posteromedial al nervio mediano y anterolateral al nervio cubital. Cuando la arteria axilar supera el límite inferior del músculo redondo mayor, pasa a ser la arteria braquial.
- Los nervios supraclaviculares del plexo cervical tienen también importancia clínica en la cirugía superior de la extremidad y el hombro. Ellos son derivados de la tercera y cuarta raíz (C3 y C4), que se unen para formar un tronco común que surge del punto medio del borde posterior del músculo esternocleidomastoideo. Desciende por detrás del cutáneo del cuello y la fascia cervical profunda, donde se divide en tres ramas: medial, lateral e, intermedio12. Las tres ramas perforan la fascia profunda apenas cefálico a la clavícula. El nervio supraclavicular medial cursa inferior y medial a través de las cabezas clavicular y esternal del esternocleidomastoideo y la vena yugular externa, para suministrar a la piel hasta la línea media y tan bajo como la segunda costilla. El nervio supraclavicular intermedio cruza la clavícula para suministrar a la piel sobre el pectoral mayor y el deltoides, y hacia abajo hasta el nivel de la segunda costilla, adyacente a la región suministrada por los nervios circunflejo e intercostobraquial. Finalmente, el nervio supraclavicular lateral desciende superficialmente a través del trapecio y acromion para suministrar a la piel de la parte superior y posterior del hombro.
- El nervio (ICB) intercostobraquial es independiente del plexo braquial y tiene gran importancia clínica para los bloqueos de la extremidad superior. Es la rama lateral cutánea del segundo nervio intercostal originada del segundo ramo (T2 ventral torácico). Viaja lateralmente hacia la cara posterior del pectoral menor y entra a la axila, anterior al músculo dorsal ancho. Continúa por el piso de la axila hasta el aspecto central del brazo, donde se une con el nervio accesorio del braquial cutáneo interno. Los dos nervios perforan la fascia profunda y suministran a la piel de la mitad superior, posterior y medial del brazo. El tamaño y contribución del nervio ICB es inversamente proporcional al tamaño y a la contribución del nervio accesorio del braquial cutáneo interno.
Variaciones anatómicas
Las variantes anatómicas dentro del plexo son extremadamente comunes y pueden ser consideradas la regla y no la excepción. Muy pocas estructuras son estrictamente consistentes en tamaño y localización entre las personas, aun en los lados opuestos de un mismo individuo.
Una variante común implica la contribución de las raíces cervicales con respecto al plexo braquial. Como se describió antes, la mayoría de las veces el plexo deriva de las raíces cervicales de los nervios cinco a ocho, así como del primer nervio torácico. Sin embargo, también puede haber contribuciones variables del cuarto cervical (C4) y segundo torácico (T2). En un estudio anatómico de 156 plexos braquiales13 se encontró un 62% de contribuciones de C3 o C4. Cuando esto ocurre, las contribuciones de T2 están generalmente ausentes y la rama de T1 se reduce, lo que se llama un “plexo prefijado”. Alternativamente, un “plexo posfijado” es aquél en el que la contribución de C5 se reduce o está ausente, mientras que las contribuciones de T1 y T2 son más dominantes. Mc Cann y col.14 informan que hasta un 60% de los plexos pueden ser “posfijados”.
También es posible encontrar anormalidades óseas que pueden afectar el plexo dentro del cuello y más bajo en la caja torácica y las costillas. Las costillas cervicales están presentes en aproximadamente 1% de la población, pero sólo 10% de los casos son sintomáticos. Son más comunes en las mujeres y ocurren unilateralmente en 50-80% de las veces. Las costillas varían de largo y pueden estar conectadas a la primera costilla por una banda fibrosa. El plexo braquial puede ser afectado por costillas cervicales de dos maneras:
- Pueden estrechar el espacio entre el aspecto posterior de la primera costilla y el músculo escaleno anterior por el que debe pasar la arteria subclavia y el plexo, y/o
Otras causas de síndrome torácico de salida pueden ser la presencia de un músculo escaleno mínimo, o de una variación en la relación entre las estructuras de los músculos escalenos, y las estructuras neurovasculares del triángulo posterior. El escaleno mínimo es un segmento accesorio del músculo que a menudo proviene del músculo escaleno anterior. Surge del proceso tranverso de C7 y de las adiciones en el borde medial del primer tercio de la primera costilla, a la arteria subclavia y anterior al tronco inferior del plexo. Su tamaño puede ir de unas pocas fibras que refuerzan la membrana suprapleural a constituir un músculo bien desarrollado.
Fascia perineurovascular
Las descripciones originales de la vaina la consideraban como una estructura tubular densa que se extendía desde arriba de la primera costilla hasta un punto próximo de la axila, donde se fundía con la superficie anterior del septum intermuscular central15,16. Se creyó que la arteria axilar, la vena y los nervios mediano, cubital y radial permanecían en forma libre dentro de ella.
En una descripción más actual se la ve como una continuación de la fascia prevertebral que cubre y envuelve los músculos escalenos desde profundo a superficial, que luego se vuelve a unir en los bordes laterales, en una hoja por delante de ellos, para formar un espacio cerrado, el espacio interescalénico, que además del plexo contiene la arteria. Al llegar a la axila, la arteria axilar, la vena axilar y los nervios terminales mediano, cubital y radial se encuentran formando el mismo paquete vasculonervioso, rodeados por la fascia que continúa desde el cuello. Winnie aprovechó las ventajas clínicas de este concepto postulando que una anestesia de conducción de la extremidad superior se podría realizar con una sola inyección en cualquier sitio en el que la vaina fuera penetrada por la aguja, siendo el volumen anestésico local el determinante primario para un bloqueo exitoso. Sin embargo, hay poca evidencia que soporte esta afirmación. La fascia, en realidad, es una colección de tejido conectivo que rodea las estructuras del plexo braquial y la arteria subclavia. Rorie y Thompson encontraron tabiques fibrosos dentro de la fascia en disecciones realizadas en cadáveres, lo que no apoyaría la técnica perivascular. Estos investigadores desafiaron el concepto de vaina tubular16 proponiendo una vaina multicompartimental formada por capas delgadas del tejido fibroso que rodea el plexo. La vaina tiene extensiones internas que crean pequeños tabiques, por lo que se forman compartimientos de fascia individuales para cada nervio. Los autores discuten que estos compartimientos pueden limitar funcionalmente la extensión circun-ferencial de las soluciones inyectadas en un solo punto, siendo necesario separar las inyecciones en cada compartimiento para lograr un bloqueo eficiente. Partridge también los encontró y los describió como finos que permiten la difusión de la gelatina coloreada y, por ende, de los AL. Por último, Winnie15, Vester-Andersen17 y Zazzarini18 en nuestro medio no los encontraron; ellos basaron su técnica de bloqueo del plexo braquial en la inyección del anestésico local intraaponeurótica o perivascular. La disección ca-davérica, es una técnica proclive a crear planos en donde se espera encontrarlos. Al ser disecado, el tejido areolar puede simular una fascia; con técnicas de sección crio-microtómicas ninguna hoja de fascia ha sido evidenciable. La ilusión de una fascia tubular es en realidad sostenida por el patrón de difusión de las sustancias inyectadas, que son contenidas por las estructuras vecinas. Sin embargo, se han identificado conexiones entre compartimientos que pueden justificar el éxito de las técnicas de inyección única.
Mientras la descripción de la vaina compartimentada es generalmente bien aceptada, su significado clínico, como vimos, aún está en discusión.
Dermatomas, miotomas y esclerotomas (Fig. 15)
Con la excepción de C1, cada segmento vertebral se asocia con un dermatoma, que se define como el área cutánea suministrada por un nervio espinal. Hay una clara y extensa superposición entre dermatomas periféricos consecutivos, dado que la división de una raíz individual produce raramente una pérdida apreciable de la sensibilidad19.
La distribución de los dermatomas ha sido estudiada trazando zonas de acuerdo con las erupciones de virus zoster, con la sensación residual después de seccionar las raíces a cada lado de un segmento intacto, con la falta de sensación después de la sección de la raíz o por el efecto de la anestesia, de la vasodilatación durante el estímulo de raíces, o del dolor con la compresión de la raíz del nervio y con enfermedad visceral20. Los esquemas resultantes muestran una falta de coincidencia considerable. También se ha notado que hay una variabilidad substancial entre sujetos21, quizás debido a interconexiones entre raíces. Como resultado de estos estudios, la inervación sensitiva de un sitio particular no se puede asignar con certeza a ningún segmento. Los dermatomas para la sensibilidad dolorosa y la temperatura exceden generalmente las dimensiones del dermatoma para el toque para la misma raíz.
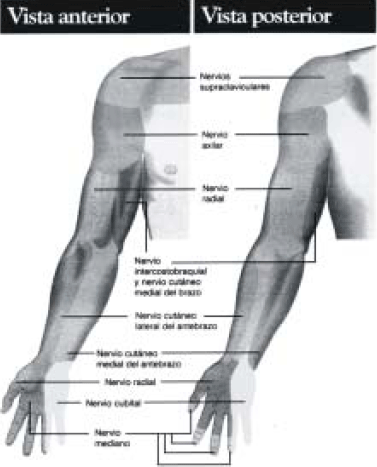 |
| Fig. 15: Dermatomas del miembro superior. |
En la médula existen neuronas sensitivas individuales de segundo orden que tienen sinapsis extensas con nervios cutáneos, que están suprimidas y latentes, y que se desenmascaran sólo después de la pérdida de una aferencia periférica dominante.
De la misma manera que la función sensitiva, la inervación motriz se puede analizar en base a las contribuciones segmentales o periféricas del nervio. La apreciación de estos detalles explica el movimiento inducido causado por el estímulo de los nervios en varios sectores del plexo braquial. Cuando se estimulan eléctricamente los distintos nervios durante un bloqueo de plexo de braquial, se provoca una pauta reconocible del movimiento específico para cada nervio mayor (Tabla I).
| Tabla I | ||
| Inervación motora de la extremidad superior | ||
| Nervio | Grupo muscular(s) | Función/Acción |
| circunflejo (C5,C6) | Deltoides | Abducción brazo; flexión y rotación interna brazo (fibras anteriores); extiende y rota el brazo (fibras posteriores). |
| Redondo menor | Rota brazo lateral, aducción. | |
| Supraescapular (C5, C6) | Supraespinoso | Abducción brazo |
| Infraespinoso | Rota brazo lateral; abducción (fibras superiores); aducción (fibras inferiores) | |
| Musculocutáneo (C5-C6) | Coracobraquial | Flexión y aducción del brazo |
| Bíceps (Long head) | Flexión del antebrazo y brazo. | |
| Bíceps (Short head) | Supinación mano. | |
| Braquial anterior | Flexión del antebrazo. | |
| Radial (C5-C8) | Tríceps (porción larga) | Extiende y aduce brazo |
| Tríceps (haz lateral) | Extiende antebrazo | |
| Tríceps (haz Medial) | Extiende antebrazo | |
| Braquial posterior | Flexiona antebrazo | |
| Extensor radial del carpo | Extiende y abduce la mano | |
| Extensor dedos | Extiende dedos | |
| Extensor cubital del carpo | Extensión y aducción mano | |
| Supinador | Supina antebrazo | |
| Abductor largo del pulgar | Abducción y extensión del pulgar | |
| Mediano (C6-T1) | Pronador redondo | Prona y flexiona el antebrazo |
| Flexor radial del carpo | Flexiona y abduce mano y muñeca | |
| Palmar largo | Flexiona mano y muñeca | |
| Flexor superficial de los dedos | Flexiona mano, 1ª y 2ª falange | |
| Flexor largo del pulgar | Flexiona mano y falanges | |
| Pronador cuadrado | Prona el antebrazo | |
| Cubital (C8-T1) | Flexor cubital del carpo | Flexión y aducción mano y muñeca |
| Flexor profundo de los dedos | Flexiona las falanges y mano y muñeca | |
| Músculos intrínsecos de la mano | Flexiona, extiende, abduce y aduce falanges | |
El estímulo del tronco superior durante el bloqueo interscalénico produce la elevación del hombro y la contracción del deltoides y del bíceps.
El estímulo del nervio mediano tiene como resultado la pronación del brazo, la flexión de la muñeca, la aducción de dedo, la flexión de los dedos y la oposición del pulgar.
El estímulo del nervio cubital provoca la desviación cubital de la muñeca, flexión metacarpofalángica y aducción de pulgar.
La estimulación del nervio radial produce la extensión de la muñeca, la supinación del brazo, la extensión meta-carpofalángica y abducción de pulgar.
Aunque las diferencias entre dermatomas, miotomas y osteotomas son importantes para los anestesiólogos, es más práctico recordar el tipo de anestesia que se adecua mejor a cada región del cuerpo –por ej. hombro, codo, rodilla, pie, etc. (interescalénico/hombro)– que memorizar cuál es el nervio que inerva determinado ostemiotoma.
Bibliografía
- Sunderland S. Nervios periféricos y sus lesiones. Barcelona, España. Salvat. 1985.
- Vuegen C. Rev. Arg. Anest. 53, suplemento, 13-26, 1995.
- Testut L, Jacob O; Tratado de Anatomia topográfica con aplicaciones medicoquirúrgicas, Salvat, Tomo 2, 1982, 1034-1075.
- Winnie AP: Anestesia de plexos. Técnicas perivasculares de bloqueo del plexo braquial, Salvat, Barcelona, 1986.
- Neal JM, Hebl JR, Gerancher JC, Hogan QH. Brachial plexus anesthesia: essentials of our current understanding. Reg Anesth Pain Med 2002; 27: 402-428.
- Brown DL; Regional Anesthesia and Analgesia,1996, W.B. Saunders Company 289-291, Cousins MJ, Bridenbaugh PO. Neural Blockade in Clinical Anesthesia and Management of Pain. Second edition. JB Lipincott Company 1988, 434-436.
- Bernstein RL, Rosenberg AD. Manual of Orthopedic Anesthesia and Related Pain Syndroms, Churchill Livingstone, 1993, 222-227.
- Labat G. Regional anesthesia: Its technique and clinical applications. Philadelphia: WB Saunders, 1923.
- Narakas A. Principles Practice and Technique of peripheral nerve surgery pp. 451.
- Rouviere H, Delmas A. Anatomía humana Tomo 3. Masson 1996, pp. 227.
- Williams PL, Warwick R, Dyson M, Bannister LH. The Brachial Plexus. En: Gray's Anatomy, 37th ed. London; Churchill Livingstone, 1989:1131-37 and 1150-1153.
- Kerr AT. The brachial plexus of nerves in man, the variations in its formation and branches. Am J Anat 1918; 23:285-395.
- McCann PD, Bindelglass DF. The brachial plexus: clinical anatomy. Orth Rev 1991; 20:413-9.
- De Jong RH. Axillary block of the brachial plexus. Anesthesiology 1961; 22:215-25.
- Winnie AP, Collins VJ. The subclavian perivascular technique of brachial plexus anesthesia. Anesthesiology 1964; 25:353-63
- Thompson GE, Rorie DK. Functional anatomy of the brachial plexus sheaths. Anesthesiology 1983;59:117-22Partridge BL, Benirschke K. Functional anatomy of the brachial plexus sheath: implications for anesthesia. Anesthesiology 1987;66:743-7.
- Vester-Andersen T, Broby-Johansen U, Bro-Rasmussen F. Perivascular axillary block VI: the distribution of gelatine solution injected into the axillary neurovascular sheath of cadavers. Acta Anaesthesiol Scand 1986 Jan;30(1):18-22.
- Zazzarini C y col. Investigación anatomoclínica de la anesthesia del plexo braquial. Rev. Arg. Anest. 48-65, 1980.
- Foerster O. The dermatomes in man. Brain 1933;56:1-39.].
- Bonica JJ. The Management of Pain, 2nd ed. Philadelphia, Lea and Febiger, 1990, 133-46..
- Liguori R, Drarup C, Trojaborg W. Determination of the segmental sensory and motor innervation of the lumbosacral spinal nerves. Brain 1992;115: 915-35).